
Borstkanker: screening en behandeling op maat
Minder ingrijpend, meer doelgericht én op maat. Die trend tekent zich volop af bij de behandeling van borstkanker. Therapieën zijn borstsparender, chemo blijft vaker achterwege en de rol van de patiënt is in volle evolutie. Een blik achter de schermen van de borstkliniek van het UZ Brussel.
STAP 1. DE OPSPORING
Naar een individuele screening
Vrouwen tussen 50 en 69 jaar worden om de twee jaar uitgenodigd voor een gratis screening georganiseerd door de overheid. Die aanpak lijkt voor vrouwen zonder verhoogd risico de meest kostenefficiënte manier om tumoren in een vroeg stadium te detecteren. “Het model is gebaseerd op een kosten-baten-analyse en zegt niets over het individuele risico”, stellen dr. Ann Schiettecatte (kliniekhoofd radiologie) en borstchirurg dr. Marian Vanhoeij (borstkliniek UZ Brussel). “Vandaar dat wij deelnemen aan een internationaal onderzoek naar een meer individuele aanpak. Daarbij worden vrouwen vanaf 40 jaar uitgenodigd voor een persoonlijke risicoanalyse. Aan de hand van een gesprek, een vragenlijst en een basismammografie, wordt elke vrouw ingeschaald van laag tot zeer hoog risico, met bijhorend advies voor persoonlijke follow-up. Bij de ene vrouw zal die opvolging maar om de vier jaar nodig zijn, bij een andere om het half jaar. Voorlopig gebeurt dit enkel binnen een studie, maar hopelijk kan dit breed worden toegepast. Zo’n gesprek helpt ook om heel wat onzekerheid en misverstanden over de screening weg te nemen.” Een van de redenen die wordt aangehaald om vrouwen jonger dan 50 niet systematisch een mammografie aan te bieden, is – behalve de blootstelling aan schadelijke straling – het dense borst-klierweefsel. Dat bemoeilijkt de tumoropsporing door de radioloog. “In deze studie krijgt elke vrouw wel een basismammografie, omdat die densiteit toch ook een voorspellende factor is. Hoe denser het borstklierweefsel, hoe groter de kans op tumoren”, legt dr. Vanhoeij uit.
Welk type mammografie?
“De basismammografie is een prima eerste onderzoek, maar bij ongeveer de helft van de vrouwen volstaat dit niet om uitsluitsel te geven. Afhankelijk van de densiteit van het klierweefsel in de borst varieert het resultaat van zeer tot weinig betrouwbaar. Bij die laatste groep is een aanvullende echografie nodig om bepaalde zones in detail door te lichten, maar dat valt dan weer buiten de gratis screening”, benadrukt dr. Ann Schiettecatte.
Naast de basismammo, zijn er nog aanvullende onderzoeken mogelijk, zoals de nieuwe tomo-synthesetechniek. Daarbij wordt – de borst eveneens platgedrukt en e worden in 20 seconden digitale beelden van verschillende borst-doorsneden gemaakt. Dit resulteert in een 3D-weergave van de borst. “Dat is interessant bij dense borsten omdat je zo letsels kan zien die anders door weefseloverlapping verborgen blijven of bij twijfelgevallen.” Een derde mogelijkheid is de contrastmammografie, waarbij een contrast-n vloeistof wordt ingespoten. Afwijkingen zoals tumoren kleuren dan aan op het beeld. Welk onderzoek het meest aangewezen is, wordt beslist door de radioloog.
Meest voorkomende borsttumoren
- Ductaal carcinoom is de meest frequente tumor (70 tot 80%). Deze ontwikkelt zich in de melkkanalen (ductus) maar kan zich verspreiden naar het omliggende borstweefsel. Wanneer die zich verspreidt, spreekt men van een invasief type. Zit de tumor nog ingekapseld op één plek, dan gaat het om een in situ, een vroege vorm van borstkanker.
- Invasief lobulair carcinoom wordt vastgesteld bij zo’n 10 tot 15%. Hier plakken de tumorcellen niet meer aan elkaar, maar kruipen ze overal tussen de lobben of klieren. Deze vorm verloopt vaak wat agressiever.
- Ongeveer 80% van de tumoren is hormoongevoelig. Dat betekent dat hormonen de tumor kunnen stimuleren.
STAP 2. DE DIAGNOSE
Biomerkers
Vertoont de screening een afwijking, dan volgt een biopsie waarbij met een holle naald een stukje verdacht weefsel uit de borst wordt geplukt. “In het lab bewerken we dat staal tot ultradunne plaques die onder de microscoop worden geanalyseerd. Wij bepalen onder meer of het weefsel maligne is, maar kennen ook de mate van kwaadaardigheid toe. Daar zijn drie gradaties mogelijk, van laag maligne tot zeer agressief. Bij twijfel is soms een tweede punctie nodig”, legt prof. dr. Wim Waelput (kliniekhoofd anatoom-pathologie) uit. Daarnaast interpreteert de patholoog ook biomerkers in de kankercellen. “De bekendste zijn de oestrogeen- en progesteronreceptor en HER2. In de toekomst verwachten we nog een toevloed aan nieuwe biomerkers. Die zijn belangrijk omdat ze voorspellen waarop tumorcellen reageren, zodat meer gerichte therapieën zoals immuuntherapie mogelijk worden.” Vandaag gebeurt de analyse via de microscoop, maar ook hier komt er een digitaliseringsgolf aan, waardoor stalen ook snel een tweede lezing kunnen krijgen door andere experts.
Genetische tests
Daarnaast zijn er ook tests beschikbaar, zoals de Mammaprint, die de genetische typering van tumoren kunnen bepalen. “Ze verschaffen nog veel meer informatie over de precieze prognose van tumoren. Voor zo’n 10% van de borstkankerpatiëntes is zo’n test aangewezen, maar de beloofde terugbetaling is er in ons land nog steeds niet, in tegenstelling tot het buitenland”, betreuren dr. Marian Vanhoeij en dr. Christel Fontaine (kliniekhoofd oncologie). Deze tests kosten zo’n 3.000 euro.
De borstverpleegkundige als ‘roze’ draad
Na de diagnose volgt een vloedgolf aan vragen. Op dat moment start de sleutelrol van de borstverpleegkundige, die als een soort allroundcoach patiëntes bijstaat doorheen het behandeltraject. Zij vormen ook de centrale schakel tussen de verschillende artsen en onderzoeken.
Deze aanpak die standaard is bij borstklinieken, is intussen in enkele ziekenhuizen ook al uitgerold voor andere kankers. Annick Luppens (verpleegkundig coördinator): “Van eerste hulp bij emotionele opvang tot bij de artsen aankloppen voor onderzoeksresultaten, afspraken inplannen tot gewoon een luisterend oor. Wij behartigen echt de belangen van elke borstkankerpatiënt en geven ruimte aan de vele vragen van henzelf en hun familie. Ook na afloop van de behandeling kunnen ze nog bij ons terecht.”
STAP 3. DE BEHANDELING
De beslissing over de behandeling gebeurt door het multidisciplinaire team van de borstkliniek. Dr. Christel Fontaine: “Daarbij kijken we zowel naar de weefsel-kenmerken van de tumor als naar de draagkracht van de borstkan-kerpatiënt (leeftijd, conditie...). Vandaar dat sommigen starten met een preoperatieve chemo, anderen met een ingreep, radiotherapie enz. De groep overlevers groeit almaar aan, waardoor we bij het starten van een behandeling ook rekening houden met het leven nadien.”
Chemotherapie: minder en beter verdragen
“Deëscalatie is dé trend bij borstkankerbehandeling. Van geen chemo tot veel minder agressieve chemo. Hoe sneller de tumor wordt ontdekt, hoe efficiënter en minder zwaar de therapie. Ook de omvang van de tumor is bepalend. Is die groter dan 1,5 cm, dan starten we met chemo voor de operatie. Hoe beter de tumor hierop reageert, hoe kleiner de kans op recidive, wat ook een indicatie geeft over de opvolging nadien”, benadrukt dr. Christel Fontaine.
Nieuwe studies hebben aangetoond dat een vrij grote groep borstkankerpatiënten beter af is zonder chemo. Zo is dit niet langer aangewezen bij erg hormoongevoelige kankers (HER 2 negatief). Bij hen volgt vaak een ingreep in combinatie met radiotherapie achteraf. Naargelang de prognostische kenmerken komen zij in aanmerking voor antihor-moontherapie. Die blokkeert de werking van de oestrogenen in het lichaam, wat de kans op herval beperkt.
Bij heel wat niet-hormoongevoelige kankertypes worden meer specifieke cocktails ingezet. “Gaat het om meer agressieve types, dan moeten die ook met een agressievere chemotherapie worden aangepakt voor de operatie. Ook immuuntherapie, het succesnummer bij o.a. melanomen, zit eraan te komen voor tripel negatieve (hormoonongevoelige en HER 2 negatieve) tumoren. Eén studie is alvast veelbelovend en anderen lopen nog. Daarnaast zitten er nog enkele veelbelovende moleculen aan te komen voor deze types en bij herval.” De meest gehoorde klachten bij chemotherapie zijn tintelingen in de vingers en vermoeidheid. “Via een vitamine B-complex, ijshandschoe-nen en het aanpassen van de dosis proberen we dat te beperken. Om vermoeidheid te counteren adviseren wij om al tijdens de chemo met een fysiek trainingsprogramma te starten. Beweging beperkt niet alleen de nevenwerkingen, de chemo wordt ook beter verdragen en het versterkt je veerkracht. Ook nadien daalt de kans op herval met ruim 30% en je verdraagt de antihormonale therapie beter. Die laatste geeft bij sommige vrouwen klachten zoals spierpijn maar ook gewichtstoename. Ook daar moet je op letten. Via positieve life-style coaching lukt dat prima.”
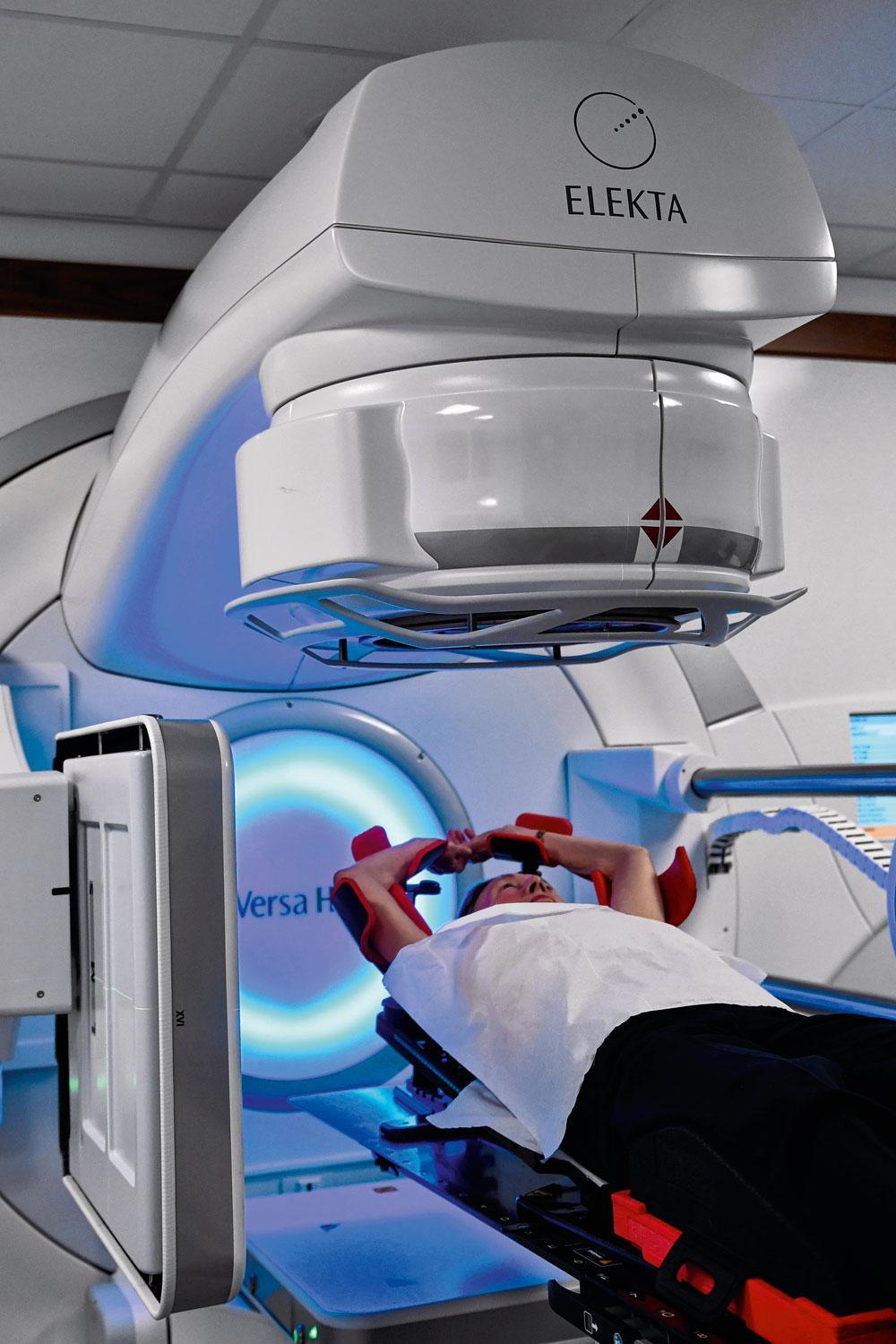
Ook bij radiotherapie (bestraling) wordt sterk aan downsizen gedaan. Deze behandeling volgt na de ingreep. Daarbij wordt een zone rond de weggehaalde tumor bestraald om eventuele resistente cellen te vernietigen. Momenteel onderzoeken artsen of gedeeltelijke bestralingen – alleen op de tumorplek om zoveel mogelijk gezond weefsel te sparen – even effectief zijn. Ook de behandelingsperiode is in veel gevallen ingekort van vijf naar drie weken.
Borstchirurgie: borstsparender en esthetischer
In ongeveer driekwart van de gevallen kan de tumor worden weggehaald zonder borstamputatie. Borstchirurg Marian Vanhoeij: “Borstsparend is nu de gouden standaard. Net als lymfekliersparend. Vroeger werd automatisch de volledige oksel geruimd, om uitzaaiingen via de lymfeklieren tegen te gaan. Bij de meesten bleek dat achteraf onnodig en gaf het klachten. Maar in de praktijk dringen heel wat patiënten nog steeds aan op een volledige amputatie en okselklierruiming. Ondanks de laatste wetenschappelijke evidentie dat borstsparend beter is, blijft die misvatting overeind onder invloed van de media, celebrity’s of ervaringen in de familie.”
De focus ligt natuurlijk op het weghalen van alle kwaadaardige cellen. “Daarbij snijden we niet langer meer weefsel dan nodig weg. De marges zijn verkleind: van 0,5 cm tussen tumor en gezond weefsel tot geen tumor op de snijrand.” Die chirurgische precisie is mogelijk dankzij gelijktijdige controles van de radioloog en de patholoog-anatoom. Die analyseert tijdens de ingreep in real time weefsels en stuurt de chirurg mee aan.
Prof. Wim Waelput: “Zo checken wij binnen de tien minuten enkele schildwachtkliercellen (sentinel) op de aanwezigheid van tumoren. Alleen als die mee aangetast blijken, volgt een okselklierruiming. Daarnaast controleren we microscopisch of de tumor volledig is weggehaald. Daarvoor wordt inkt aangebracht op de snijranden. Is er nog tumorletsel op de inktrand, dan adviseren we om ruimer te snijden. Na de operatie volgt een tweede uitgebreider onderzoek met kleurstof. Duiken er alsnog restletsels op, dan volgt een heringreep.”
Bij een preventieve mastectomie komt het vaak voor dat de borsten verwijderd worden én gereconstrueerd met eigen buikweefsel (deep flap) tijdens eenzelfde langdurige ingreep. Bij een tumorverwijdering is dat ook mogelijk, maar artsen bevelen vaker terughoudendheid aan. “In de eerste plaats omdat we vaak pas tijdens de ingreep zelf uitsluitsel krijgen over de verdere behandeling zoals radiotherapie, wat het esthetisch effect kan aantasten. Dat esthetisch aspect is in vergelijking met vroeger veel belangrijker geworden. Daarom is het een veiliger optie om bij een amputatie een tijdelijke expanderprothese te plaatsen. Die creëert ruimte onder de spier en houdt de huid soepel in afwachting van een reconstructie later.”
Een andere tendens om borst-sparende chirurgie nog meer mogelijk te maken, is een voorbehandeling met antihormonale therapie, om de tumor te doen slinken. Dr. Marian Vanhoeij: “In ons land is dat nog niet courant, zoals dat in het VK wel het geval is, maar de resultaten zijn wel erg goed. Het duurt wel iets langer – zo’n zes maanden – voor we via een ingreep de tumor weghalen. Dat wachten valt soms psychologisch zwaar.”
Nieuwe rol voor de patiënt
Nu steeds meer therapieën goede prognoses bieden, verandert ook de rol van de borstkankerpatiënt. In plaats van een uitgestippeld parcours te volgen, zal ze zelf mee ‘kiezen’ welke therapie ze wil. Dr. Vanhoeij: “Dat is voor velen nog lastig. Nadat ik alle voor- en nadelen heb uitgelegd, repliceren vrouwen vaak: ‘wat zou u doen, dokter?’ We hebben nog een weg af te leggen om die mindset te veranderen en mensen te coachen om het heft mee in handen te nemen.”
Andere regels bij verhoogd risico
Vrouwen die drager zijn van een van de gekende borstkankergenen – BRCA1, BRCA2 – lopen een sterk verhoogd risico en moeten vanaf 25 of 30 jaar gescreend worden. Bij vrouwen onder de 30 gebeurt dat via een MRI (zonder straling). Een vervroegde screening is eveneens nodig voor wie directe familieleden (moeder, vader, zus, oma..) met borstkanker heeft. Je bespreekt je risico best met je huisarts.
Zo ervaren zij borstkanker
Patricia Calloud de Faudeur (62) Positieve wending geven

“Mijn moeder kreeg er jong mee te maken, net als mijn beide zussen. Toen acht jaar geleden ook bij mij in beide borsten een tumor werd ontdekt, was ik niet echt verrast. Ze stelden me voor om slechts één borst te amputeren. Maar voor mij mochten beide borsten weg. En ik heb ook meteen gekozen voor een gelijktijdige reconstructie met eigen weefsel. Daar heb ik wel moeten voor doorzetten. Door wat ik bij mijn zussen en moeder had gezien, was ik veel beter voorbereid. Bovendien wilde ik geen tweede ingreep omdat ik snel terug aan de slag wilde in mijn restaurant.
Ik noem mezelf een zondagskind. Zowel de ingreep, de bestralingen als de antihormonale therapie kon ik goed verdragen. De pillen en de chemo geven sneller rimpels, maar wat zou ik daarover klagen? Vanbinnen ben ik wel veranderd. De eindigheid van het leven is dichtbij geweest. Ik heb getracht daar een positieve wending aan te geven.
Na de revalidatie knoopte ik weer aan met mijn oude leven, in mijn eigen zaak. Maar de ziekte had mij doen nadenken. Ik geloof sterk in het lot en denk dat dit op mijn weg moest komen. Toen ik de kans kreeg om mijn zaak te verkopen, heb ik beslist om meer tijd te besteden aan mijn gezin. Na een jaar heb ik me volop in het vrijwilligerswerk gestort voor de lotgenotengroep En Vie en als voorzitter van Borstkanker Vlaanderen. Dat heeft mij geholpen om het emotioneel te verwerken, waardoor ik na de behandeling nooit in een zwart gat ben getuimeld.”
Anne Perpet (53) Na 14 jaar kwam de kanker plots terug
“Ik was 32 toen een minuscuul letsel opdook in mijn borst. Niets erg, suste de dokter, maar vanaf dan ging ik jaarlijks op controle. Vijf jaar later viel de diagnose. Doordat ik er zo vroeg bij was, volstond een borstsparende ingreep en radiotherapie. Einde verhaal, hoopte ik. Na elke succesvolle check-up, voelde ik me alsof Sinterklaas was langsgeweest. Tot ik 14 jaar later iets opmerkte in mijn andere borst. Een nieuwe tumor en de trein met onderzoeken zette zich meteen in gang. Ik ben toen door het oog van de naald gekropen. Want in mijn andere borst bleek zich een tweede kleinere tumor te verschuilen die niet zichtbaar was tijdens een eerste mammo. Een dubbele amputatie was nodig. ‘We hebben geen borsten nodig om elkaar graag te zien’, drukte mijn man me op het hart. Nadien kreeg ik de volle laag, met zeer zware chemokuren, 25 beurten bestraling en als dessert antihormonale therapie. Door aanhoudende spierkrampen en menopauzeachtige klachten ben ik hier vroegtijdig mee gestopt.

Mijn leven is opgedeeld in een voor en na. Vroeger was ik een onvermoeibaar Duracell-konijn. Vandaag zit ik gauw door mijn krachten heen. Soms schieten tranen me in de ogen omdat ik mijn vroegere energieke zelf mis. Contact met lotgenoten, zoals bij de groep EnVie, werkt voor mij enorm goed. Beter zelfs dan een psycholoog. Jezelf herkennen in de ervaringen van een ander, dat stelt gerust.”
Meer weten? www.allesoverkanker.be/lotgenotengroepen
Zo ervaren zij borstkanker
Patricia Calloud de Faudeur (62) Positieve wending geven

“Mijn moeder kreeg er jong mee te maken, net als mijn beide zussen. Toen acht jaar geleden ook bij mij in beide borsten een tumor werd ontdekt, was ik niet echt verrast. Ze stelden me voor om slechts één borst te amputeren. Maar voor mij mochten beide borsten weg. En ik heb ook meteen gekozen voor een gelijktijdige reconstructie met eigen weefsel. Daar heb ik wel moeten voor doorzetten. Door wat ik bij mijn zussen en moeder had gezien, was ik veel beter voorbereid. Bovendien wilde ik geen tweede ingreep omdat ik snel terug aan de slag wilde in mijn restaurant.
Ik noem mezelf een zondagskind. Zowel de ingreep, de bestralingen als de antihormonale therapie kon ik goed verdragen. De pillen en de chemo geven sneller rimpels, maar wat zou ik daarover klagen? Vanbinnen ben ik wel veranderd. De eindigheid van het leven is dichtbij geweest. Ik heb getracht daar een positieve wending aan te geven.
Na de revalidatie knoopte ik weer aan met mijn oude leven, in mijn eigen zaak. Maar de ziekte had mij doen nadenken. Ik geloof sterk in het lot en denk dat dit op mijn weg moest komen. Toen ik de kans kreeg om mijn zaak te verkopen, heb ik beslist om meer tijd te besteden aan mijn gezin. Na een jaar heb ik me volop in het vrijwilligerswerk gestort voor de lotgenotengroep En Vie en als voorzitter van Borstkanker Vlaanderen. Dat heeft mij geholpen om het emotioneel te verwerken, waardoor ik na de behandeling nooit in een zwart gat ben getuimeld.”
Anne Perpet (53) Na 14 jaar kwam de kanker plots terug
“Ik was 32 toen een minuscuul letsel opdook in mijn borst. Niets erg, suste de dokter, maar vanaf dan ging ik jaarlijks op controle. Vijf jaar later viel de diagnose. Doordat ik er zo vroeg bij was, volstond een borstsparende ingreep en radiotherapie. Einde verhaal, hoopte ik. Na elke succesvolle check-up, voelde ik me alsof Sinterklaas was langsgeweest. Tot ik 14 jaar later iets opmerkte in mijn andere borst. Een nieuwe tumor en de trein met onderzoeken zette zich meteen in gang. Ik ben toen door het oog van de naald gekropen. Want in mijn andere borst bleek zich een tweede kleinere tumor te verschuilen die niet zichtbaar was tijdens een eerste mammo. Een dubbele amputatie was nodig. ‘We hebben geen borsten nodig om elkaar graag te zien’, drukte mijn man me op het hart. Nadien kreeg ik de volle laag, met zeer zware chemokuren, 25 beurten bestraling en als dessert antihormonale therapie. Door aanhoudende spierkrampen en menopauzeachtige klachten ben ik hier vroegtijdig mee gestopt.

Mijn leven is opgedeeld in een voor en na. Vroeger was ik een onvermoeibaar Duracell-konijn. Vandaag zit ik gauw door mijn krachten heen. Soms schieten tranen me in de ogen omdat ik mijn vroegere energieke zelf mis. Contact met lotgenoten, zoals bij de groep EnVie, werkt voor mij enorm goed. Beter zelfs dan een psycholoog. Jezelf herkennen in de ervaringen van een ander, dat stelt gerust.”
Partner Content
Borstkanker: screening en behandeling op maat
Wil je dit artikel verder lezen?
Kies je Plus Magazine abonnement
Plus Magazine
-
Elke maand Plus Magazine in je brievenbus
-
Automatisch lid van de Plus Club
-
Volledige digitale toegang tot alle +artikels en digitale edities